ANTIBIORÉSISTANCE : Réduire la virulence bactérienne, une alternative prometteuse aux antibiotiques
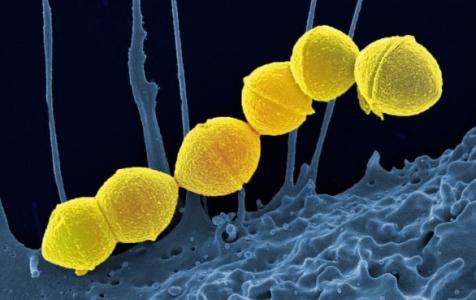
Les streptocoques du groupe A (visuel), sont les principaux responsables des infections bactériennes des voies respiratoires supérieures, des infections généralement bénignes mais qui motivent encore de fréquentes prescriptions d’antibiotiques. Les chercheurs de la Georgia Tech appellent aujourd’hui à développer des alternatives aux antibiotiques pour traiter ces infections courantes et réserver les antibiotiques aux infections plus sévères. Plusieurs alternatives sont ici discutées, dont les agents "anti-virulence bactérienne" qui permettraient d’affaiblir les bactéries et de laisser ensuite notre système immunitaire « s’en débarrasser ».
Nombreux sont les patients qui se voient prescrire de la pénicilline ou de l'amoxicilline pour un mal de gorge, relèvent ces chercheurs du Georgia. Pourtant ce réflexe de prescription encore très fréquent participe au premier chef à l’émergence de bactéries résistantes aux antibiotiques. « Il est donc temps de développer des alternatives aux antibiotiques pour les petites infections », écrivent-ils dans leur communiqué. Pourquoi ?
Les petites affections motivent environ 90% des prescriptions d’antibiotiques : les stratégies de développement de médicaments se sont jusqu’ici plutôt concentrées sur le remplacement des antibiotiques dans les infections extrêmes ou sévères, comme la septicémie par exemple, où chaque minute sans médicament efficace augmente le risque de décès. Mais, dans la vraie vie, le processus évolutif qui induit la résistance aux antibiotiques se produit plus souvent à l’occasion de « petites » infections, beaucoup plus fréquentes, comme la sinusite, l'amygdalite, la bronchite et les infections urinaires. Ainsi, ces petites affections motivent environ 90% des prescriptions d’antibiotiques, et sont finalement « le principal moteur de l'évolution de la résistance », explique le Dr Sam Brown, professeur agrégé à Georgia Tech School of Biological Sciences. Les bactéries qui survivent à ces nombreuses petites batailles contre les antibiotiques augmentent en force et en nombre pour devenir des bactéries redoutables en cas d’infections sévères, comme les infections associées aux soins par exemple (IAS). Encore une fois, il s’agit de préserver l’efficacité des antibiotiques et ne les « donner » que lorsqu’ils sont vraiment nécessaires.
Développer des traitements alternatifs pour les petites infections : l’amoxicilline par exemple, un antibiotique à plutôt large spectre fréquemment prescrit pour les infections des voies respiratoires supérieures, va tuer non seulement le streptocoque mais aussi beaucoup d'autres bactéries, y compris dans le microbiote intestinal, avec des impacts assez larges : E. coli très présent dans l'intestin humain ou d’autres souches sécrètent des enzymes qui contrecarrent les antibiotiques, tandis que d'autres bactéries n’en sont pas capables. Un antibiotique à large spectre peut tuer plus de bactéries vulnérables et bénéfiques, mais épargner des bactéries dangereuses et plus virulentes. Ainsi, un antibiotique pour « soigner » un mal de gorge peut en fin de compte induire des bactéries intestinales super-résistantes. Des bactéries qui pourront entraîner des complications sévères après une intervention chirurgicale par exemple, ou qui pourront être transmises à un proche plus vulnérable.
Peu d’options cependant : les laboratoires confrontés à la diminution de l'efficacité des antibiotiques contre les bactéries résistantes sont en recherche permanente de traitements alternatifs, mais jusqu’à ce jour sans succès. Les auteurs rappellent une recherche publiée dans le Lancet Infectious Diseases qui examine, au fil des études, les résultats de tels traitements alternatifs. Le bilan est ici décrit comme « presque totalement négatif », ces thérapies alternatives, phages, agents anti-virulence ou bactériocines n'ayant tout simplement pas atteint la même efficacité que les antibiotiques existants. Cependant, encore une fois, la majorité des études concernent les infections sévères et non les petites infections…
L’idée d’une approche différente : l’idée consiste donc à considérer plutôt les infections les plus courantes, comme les maux de gorge, de développer des alternatives aux antibiotiques pour ces « petits maux » et de réserver les antibiotiques pour les conditions les plus sévères. Le développement de thérapies non antibiotiques pour l'angine streptococcique, les infections urinaires et la bronchite pourrait s'avérer plus facile, encourageant même l'investissement pharmaceutique et la recherche. L’exemple es donné avec les streptocoques du groupe A, un type particulier de bactéries responsable de la grande majorité des infections bactériennes des voies respiratoires supérieures. Les « Strep » sécrètent des composés qui favorisent l'inflammation et la propagation bactérienne. Un médicament anti-virulence pourrait combattre ces sécrétions et faire reculer le streptocoque. Le concept serait donc de repousser les bactéries virulentes jusqu'à ce que le système immunitaire du corps puisse s'en occuper- par lui-même. Autre suggestion des auteurs : développer un traitement par pulvérisation de bactériophages, des virus qui attaquent les bactéries.
Bref, on l’aura compris, c’est un appel à l’industrie pour développer de nouvelles alternatives aux antibiotiques pour la multitude de petites infections qui motivent la plus grande partie des prescriptions. Une stratégie qui permettrait de préserver l'efficacité des antibiotiques en les réservant aux infections moins communes et plus sévères, pour lesquelles ils sont le plus nécessaires.
